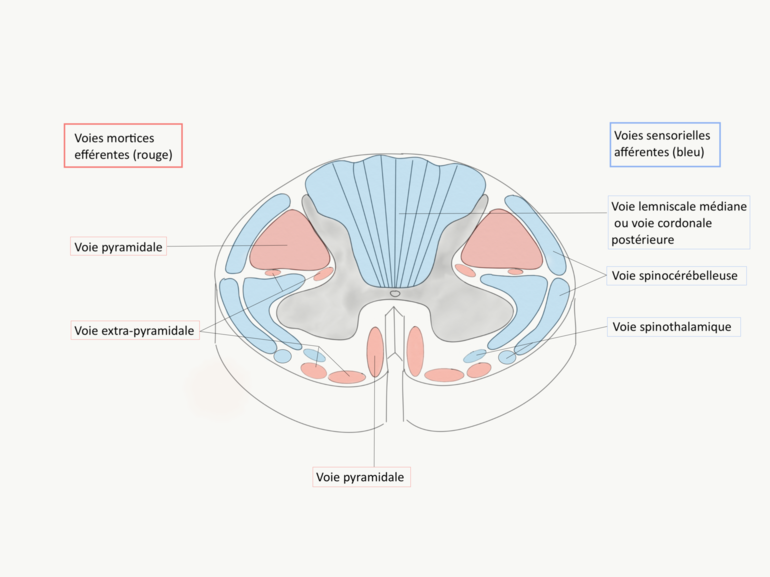
Le système moteur est composé de premiers motoneurones dits supérieurs qui passent depuis les hémisphères par la capsule interne, décussent dans les pyramides du myélencéphale, longent la moelle au niveau des cordons postéro-latéraux et antérieurs pour rejoindre un motoneurone secondaire ou inférieur. On parle des voies pyramidales. Le motoneurone secondaire se dirige au niveau segmentaire de l’hémicorps ipsilatéral vers sa cible. Il existe d’autres voies motrices mettant en jeu le cervelet, les différentes aires motrices hémisphériques, le tronc et les noyaux gris centraux.
Figure 40 : Topographie moelle épinière |
Un déficit du motoneurone primaire, syndrome pyramidal, s’exprime par une atteinte hémisphérique controlatéralement au déficit moteur observé, pour une atteinte de la moelle épinière ipsilatéralement. Une atteinte périphérique soit du motoneurone secondaire, de la jonction neuromusculaire ou du muscle s’exprime ipsilatéralement à la lésion.
On déshabille le patient pour commencer. On examine grossièrement la musculature du tronc et de la périphérie. On observe une amyotrophie. On pense à une lésion nerveuse périphérique, un déconditionnement musculaire, une sarcopénie, une maladie de la jonction neuro-musculaire, une myopathie, etc. On observe des contractions involontaires et isolées au niveau du muscle, fasciculations. On pense à une atteinte motrice centrale, impliquant le premier motoneurone au niveau de la voie pyramidale.
On poursuit par un examen de la force physique. Il existe une cotation pour la force qui est le système MRC (Medical Research Council). Ce système permet une cotation de la force sur une échelle de 0 à 5 :
0 – Aucune contraction musculaire n’est détectée
1 – Frémissement à peine décelable ou ébauche de contraction
2 – Mouvement actif d’une partie du corps en éliminant la pesanteur
3 – Mouvement actif contre pesanteur, le membre testé tient tout seul, mais si une force externe s’applique, il ne pourra pas lutter contre
4 – Mouvement actif contre pesanteur et une certaine résistance
5 – Mouvement contre une résistance complète, sans fatigue évidente. C’est la force musculaire normale.
On teste la force musculaire en demandant au patient de résister activement au mouvement passif généré par l’examinateur. Il est important de tester la force bilatéralement, la force étant variable d’un individu à l’autre. On teste la force des différents groupes musculaires couché ou assis en bloquant les articulations qui sont mobilisées par des muscles autres que celui testé. Cette action permet d’isoler le muscle.
On teste les groupes musculaires de la tête aux pieds en position assise ou couchée :
-
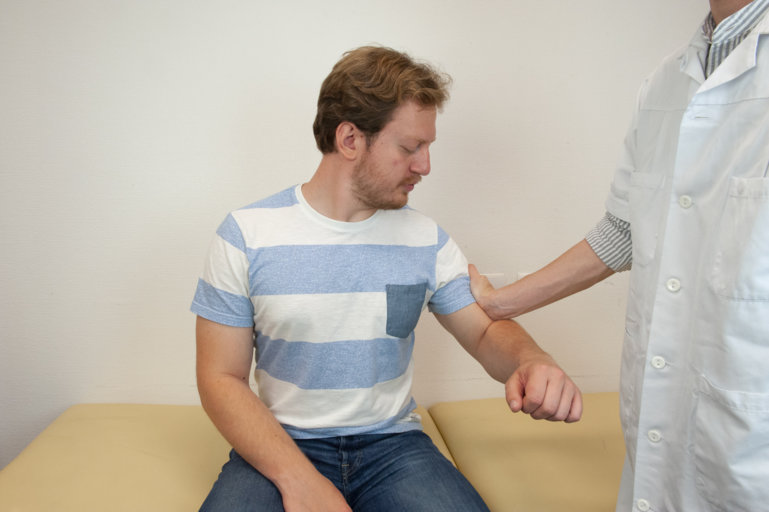
Deltoïde, C5-C6, innervation du nerf axillaire : contrer l’abduction des bras en le poussant médialement
Figure 41 : Abduction du bras |
-
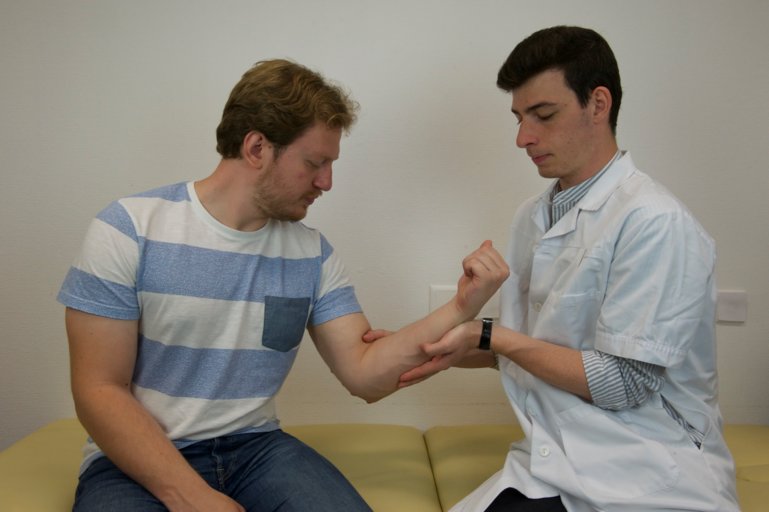
Biceps, C5-C6, innervation du nerf musculocutané : contrer une flexion de l’avant-bras en le poussant vers le bas
Figure 42 : Flexion de l’avant-bras |
- Triceps, C6-C7-C8, innervation du nerf radial : contrer une extension de l’avant-bras en le poussant vers le haut
Figure 43 : Extension du bras |
-
Extenseurs du poignet, C6-C8, innervation du nerf radial : contrer une extension du poignet en poussant le poing vers le bas
Figure 44 : Extension du poignet |
-
Fléchisseurs du poignet, C6-D1, innervation du nerf médian à l’exception du fléchisseur ulnaire du carpe innervé par le nerf ulnaire : contrer une extension du poignet en poussant le poing vers le haut
Figure 45 : Flexion du poignet |
-
Extenseurs des doigts 1 à 5, C7-C8, innervation du nerf radial : contrer une extension des doigts en poussant les doigts vers le bas
Figure 46 : Extension des doigts |
-
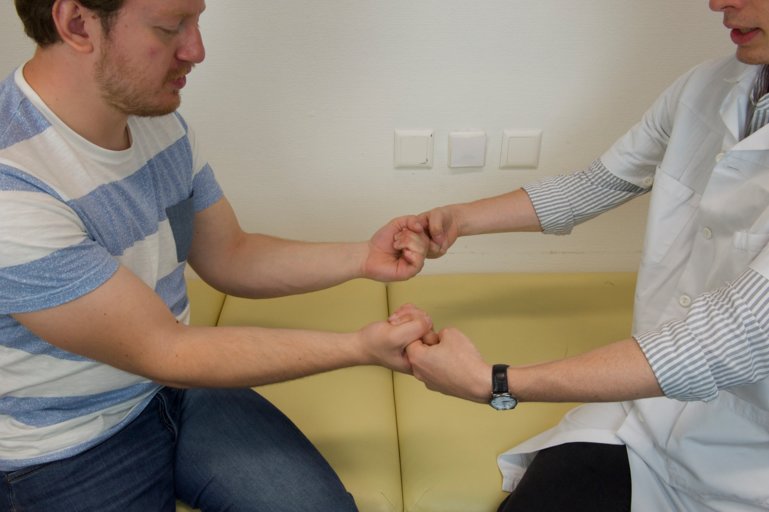
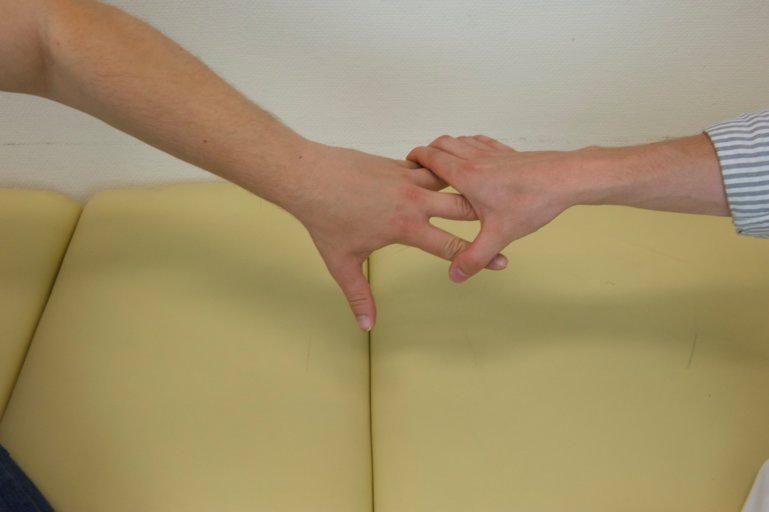
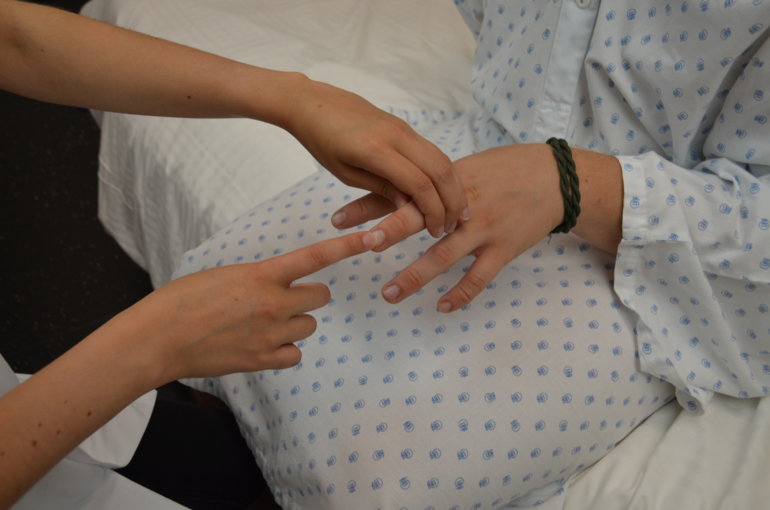
Fléchisseurs des doigts 1 à 5, C7-D1, innervation du nerf médian et du nerf ulnaire pour la partie profonde : contrer une flexion des doigts en demandant au patient de serrer notre index dans son poing et en essayant de libérer notre doigt de son étreinte. Tester séparément le pouce.
Figure 47 : Flexion des doigts |
-
Adducteurs de doigts 1 à 5, C8-D1, innervation du nerf ulnaire : demander au patient de pincer nos doigts avec les siens, contrer l’adduction. Tester séparément le pouce.
Figure 48 : Abduction des doigts |
-
Abducteurs des doigts 1 à 5, C8-D1, innervation du nerf ulnaire à l’exception du pouce innervé par le nerf médian et radial : pincer les doigts du patient et demander une abduction, à contrer. Tester séparément le pouce.
Figure 49 : Adduction des doigts |
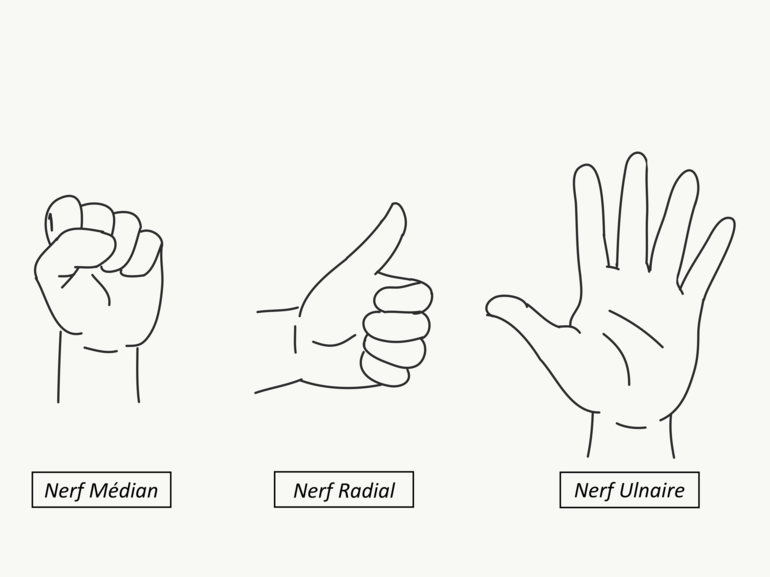
Figure 50 : Test rapide pour les nerfs médian, radial et ulnaire |
-
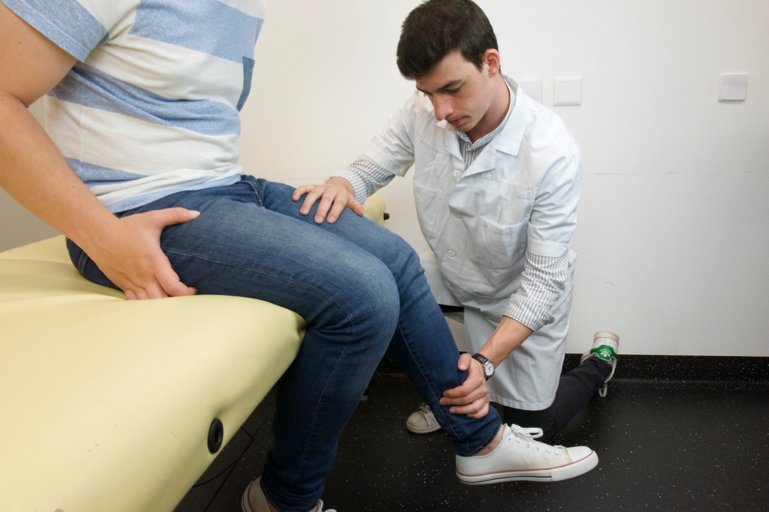
Extenseurs de la cuisse, L5-S2, innervation du nerf sciatique et glutéal inférieur : contrer une extension de la cuisse en poussant vers le haut ou en demandant au patient d’écraser sa cuisse sur notre main contre le lit d’examen.
Figure 51 : Extension de la cuisse |
-
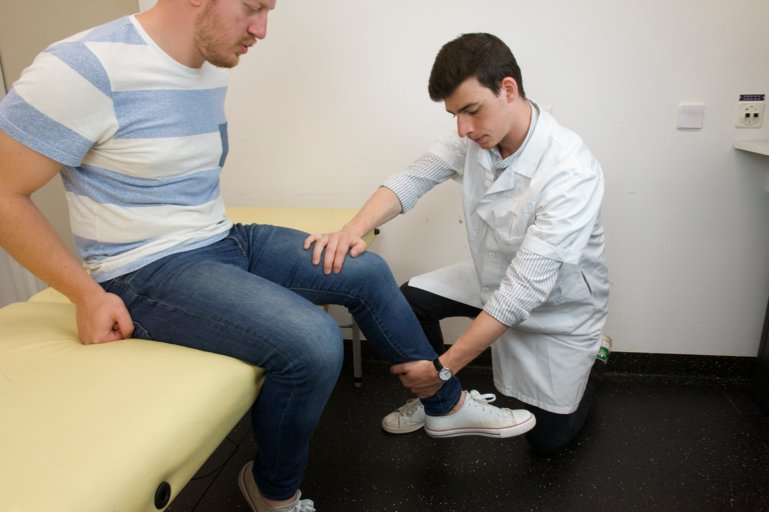
Fléchisseurs de la cuisse, L2-L4, innervation du nerf fémoral : contrer une flexion de la cuisse en la poussant vers le bas
Figure 52 : Flexion de la cuisse |
- Abducteurs de la cuisse, L5-S1, innervation du nerf glutéal supérieur et inférieur : contrer une abduction de la cuisse en poussant la cuisse vers l’intérieur.
- Adducteurs de la cuisse, L2-L4, innervation du nerf obturateur et sciatique : contrer une adduction de la cuisse en poussant la cuisse vers l’extérieur.
-
Extenseurs du genou, L2-L4, innervation du nerf fémoral : contrer une extension du genou en poussant la jambe postérieurement.
Figure 53 : Extension de la jambe |
-
Fléchisseurs du genou, L5-S2, innervation du nerf sciatique : contrer une flexion du genou en poussant la jambe antérieurement.
Figure 54 : Flexion de la jambe |
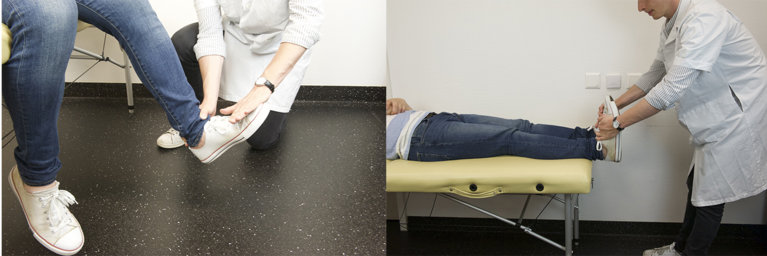
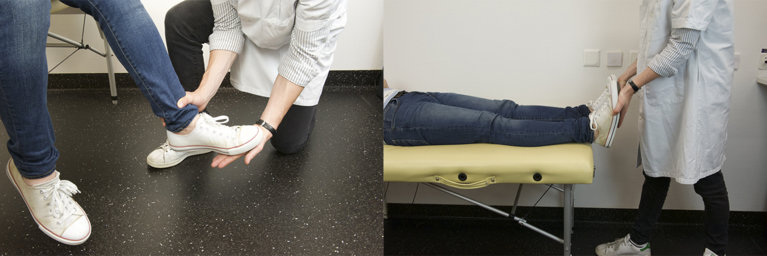
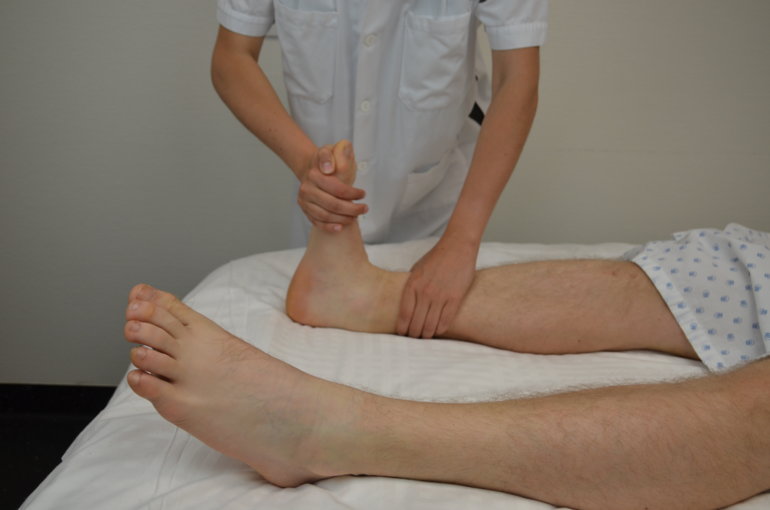
Extenseurs de la cheville, L5-S2, innervation du nerf tibial postérieur et du nerf péronier superficiel : contrer une extension dite aussi dorsiflexion en poussant le pied vers le haut.
Figure 55 : Extension du pied |
Fléchisseurs de la cheville, L4-S1, innervation du nerf péronier profond : contrer une flexion en poussant le pied vers le bas.
Figure 56 : Flexion du pied |
Extenseurs des orteils 1 à 5, L5-S1, innervation du nerf péronier profond : contrer une extension en poussant les orteils vers le bas.
Figure 57 : Extension des orteils |
Fléchisseurs des orteils 1 à 5, L5-S2, innervation du nerf tibial : contrer une flexion en poussant les orteils vers le haut.
Figure 58 : Flexion des orteils |
On teste également en demandant au patient de relever le buste les muscles abdominaux, D6-L2, innervation par les nerfs intercostaux.
Noter que les muscles thoraciques, les muscles du rachis, la coiffe des rotateurs et les muscles supinateurs et pronateurs de l’avant-bras ainsi que leurs innervations spécifiques ne sont pas systématiquement testés. Un examen plus complet est possible.
Figure 59 : Flexion du buste |
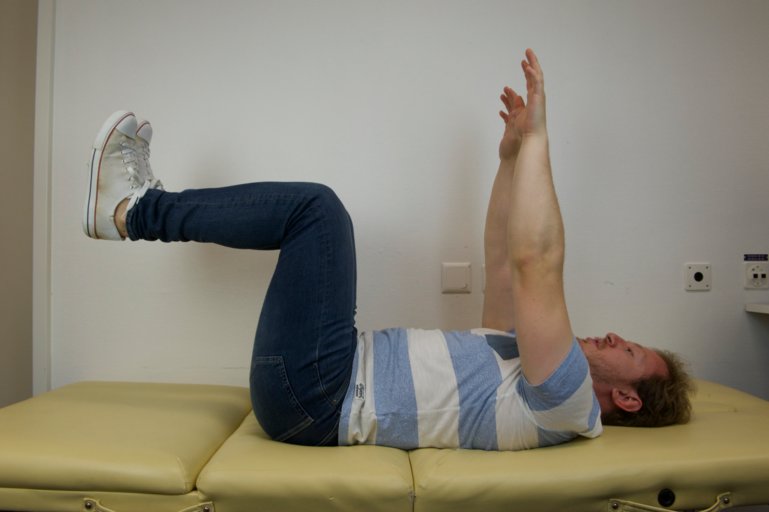
On peut également effectuer des tests fonctionnels grossiers pour évaluer la force du membre inférieur et supérieur. On réalise une épreuve de Mingazzini.
On demande au patient en position de décubitus dorsal de garder cuisses et genoux fléchis à 90o.
Figure 60 : Épreuve de Mingazzini |
On réalise une autre épreuve en demandant au patient de maintenir les bras tendus devant lui.
On réalise une épreuve de Barré. On demande au patient en décubitus ventral de garder les jambes fléchies à 90o.
On observe des faiblesses musculaires ou une incapacité à maintenir la position. On pense à des troubles neuromusculaires ou des troubles de conversion. Certaines manœuvres, non détaillées ici, permettent d’identifier une origine somatoforme : Spinal Injury Center test (SIC), test de Hoover. On observe une chute latérale. On pense à des troubles de l’équilibre.
On poursuit par l’évaluation des réflexes ostéotendineux. Il s’agit d’une réponse musculaire, vive, rapide et stéréotypée en réponse à un allongement du tendon. Un réflexe ne peut être produit que dans le cadre d’un arc réflexe, c’est-à-dire un mécanisme intégré au sein de la moelle sans intervention des centres nerveux situés au-dessus de la moelle épinière.
Il existe une cotation pour les réflexes sur une échelle de 0-4.
0 – Absence de réflexes
1 – Réflexes diminués en intensité
2 – Réflexes normaux en intensité
3 – Réflexes faiblement augmentés en intensité
4 – Réflexes fortement augmentés en intensité, dits vifs et cloniques
On teste les réflexes ostéotendineux en frappant le tendon d’un muscle à l’aide d’un marteau en caoutchouc. Cette action provoque l’allongement passif du tendon et une réponse réflexe de contraction du muscle concerné. Les réflexes ostéotendineux se testent bilatéralement, ils sont variables en intensité d’un individu à l’autre. Une asymétrie permet d’orienter vers un déficit. Pour s’assurer d’une bonne réponse réflexe il est nécessaire que le muscle soit non-contracté, détendu en position d’allongement intermédiaire.
On percute pour chacun des réflexes non seulement le tendon mais la région à proximité. On observe un réflexe lors de la percussion de région adjacente au tendon. On parle d’extension de l’aire réflexogène. On pense à un syndrome pyramidal.
On observe une contraction brusque d’un groupe de muscles non-impliqué dans le réflexe testé. On parle de diffusion du réflexe. On pense à un syndrome pyramidal.
Si le patient peine à relâcher sa musculature, l’examinateur peut faire effectuer des manœuvres qui augmentent l’intensité de la réponse réflexe. On demande au patient de réunir ses mains et de les tirer latéralement en sens opposé sans les lâcher. On parle de manœuvre de Jendrassik. On peut également demander de serrer fortement la mâchoire.
On teste les réflexes suivants :
-
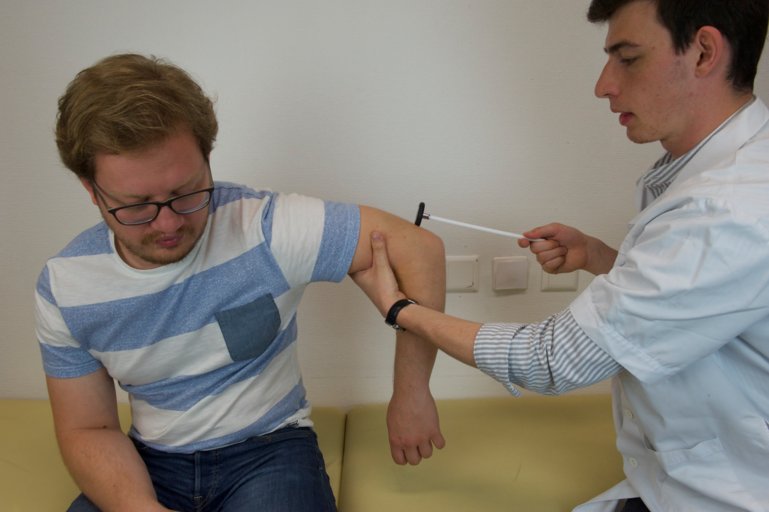
Bicipital : en position assise relâcher l’avant-bras sur la cuisse en supination, en position couchée l’avant-bras sur l’abdomen.
Placer deux doigts sur l’insertion distale du biceps et percuter les doigts avec le marteau.
Figure 61 : Réflexe bicipital |
-
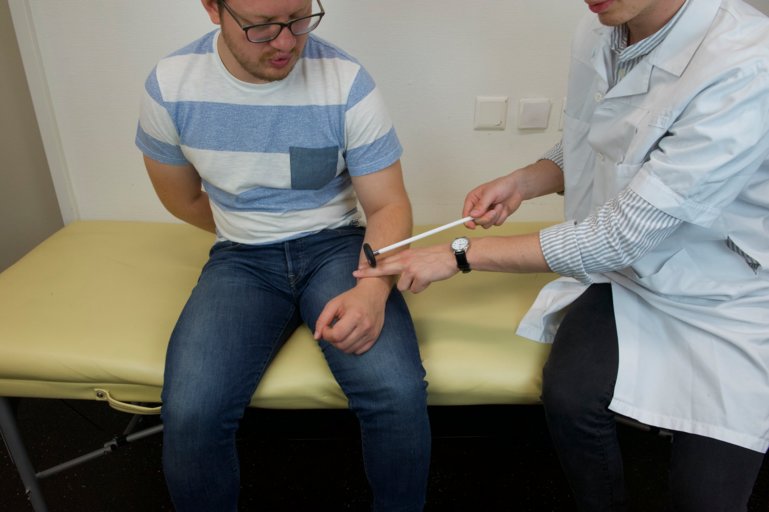
Tricipital : en position assise l’examinateur soulève le bras du patient et laisse pendre l’avant-bras, en position couchée idem avant-bras au bord du lit. Percuter avec le marteau l’insertion distale du triceps brachiale au-dessus de l’olécrane.
Figure 62 : Réflexe tricipital |
-
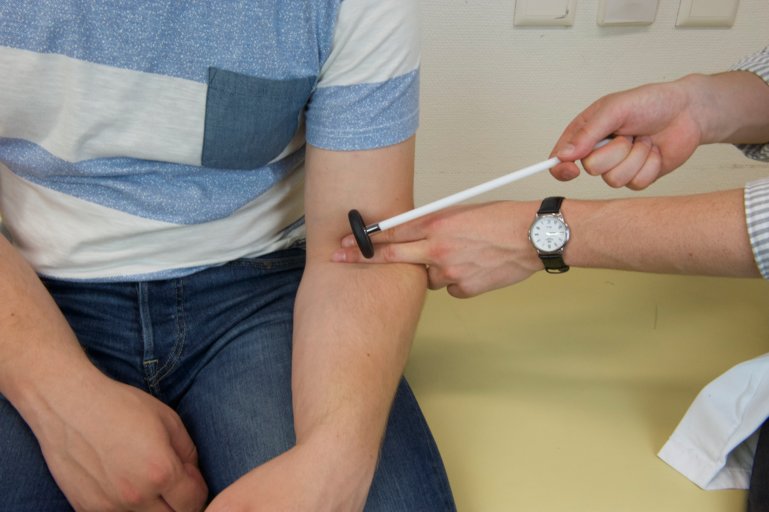
Brachioradial : en position assise relâcher l’avant-bras sur la cuisse à un niveau intermédiaire entre pronation et supination, en position couchée l’avant-bras sur l’abdomen. Placer deux doigts au-dessus de la styloïde radiale et percuter les doigts avec le marteau.
Figure 63 : Réflexe brachioradial |
-
Rotulien : en position assise laisser pendre les jambes au bord du lit, en position couchée l’examinateur soulève le creux poplité pour laisser pendre la jambe dans le vide. Percuter avec le marteau l’insertion distale du quadriceps fémoral
Figure 64 : Réflexe rotulien |
-
Achiléen : en position assise laisser pendre les jambes au bord du lit, en position couchée croiser le tibia sur la cuisse de l’autre jambe, cheville en l’air. Fléchir dorsalement faiblement la cheville et percuter le talon d’Achille avec le marteau.
Figure 65 : Réflexe achilléen |
On observe une aréflexie ou une asymétrie avec réflexes hypovifs d’une jambe. On pense à une lésion nerveuse périphérique, un déconditionnement musculaire, une sarcopénie, une maladie de la jonction neuro-musculaire, une myopathie, une lésion cérébelleuse, etc. On observe des réflexes pendulaires. On pense à une lésion cérébelleuse.
On observe une asymétrie avec réflexes hypervifs d’une jambe. On parle de spasticité, expliqué par une dénervation d’un motoneurone primaire et d’une réinnervation compensatoire segmentaire par un neurone impliqué dans l’arc réflexe. On pense à une atteinte motrice centrale de la voie pyramidale.
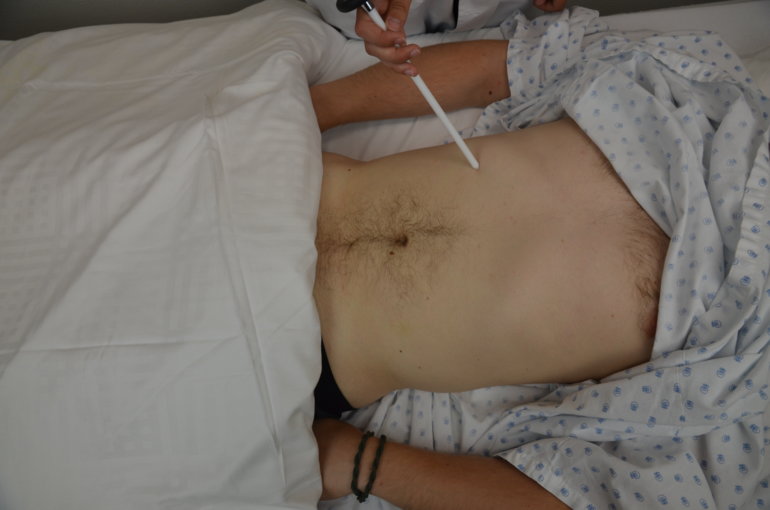
Après avoir évalué les réflexes ostéotendineux on examine le réflexe cutané abdominal, arc réflexe segmentaire D6-D12. On effleure avec un objet pointu l’abdomen de l’extérieur vers l’ombilic en diagonale dans les quatre cadrans. On observe un mouvement de l’ombilic vers le côté stimulé. On parle de réflexe physiologique. On constate une absence de réponse. On pense à un syndrome pyramidal.
Figure 66 : Réflexe cutané abdominal |
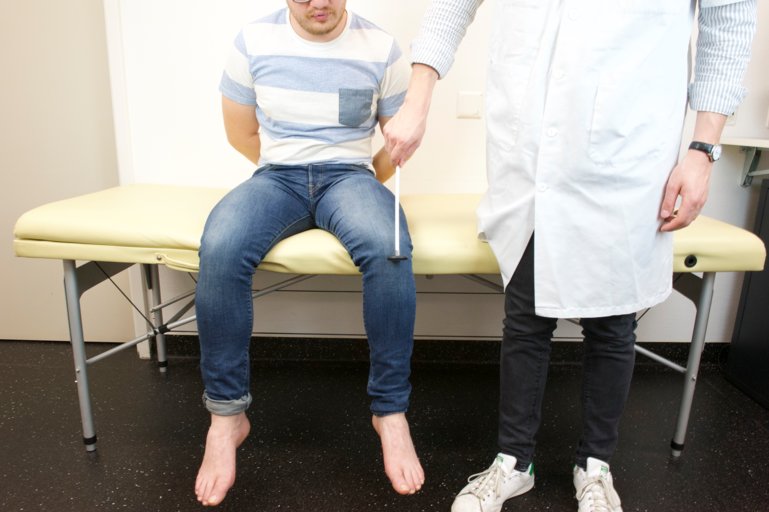
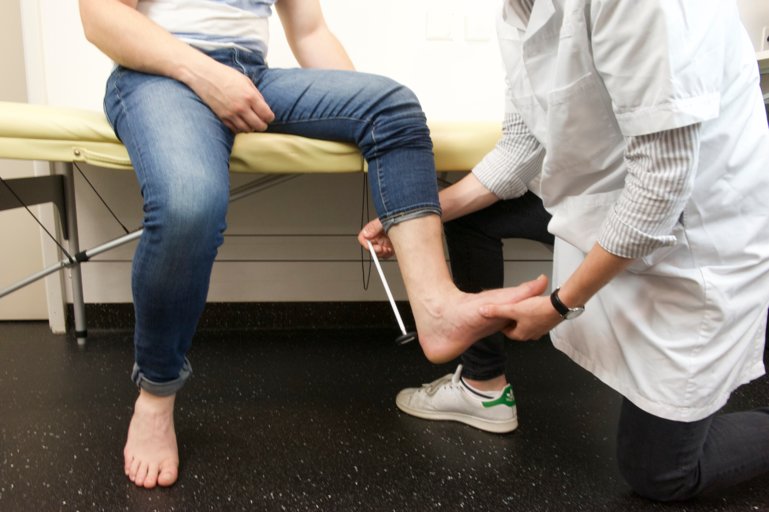
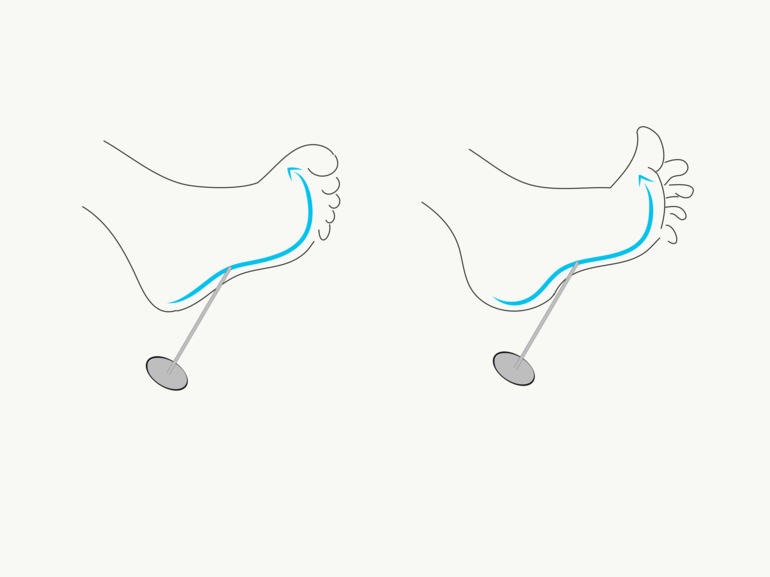
On poursuit par l’évaluation du réflexe cutané plantaire. On effleure avec un objet pointu le long du bord externe de la plante du pied d’arrière en avant. On observe une extension de l’hallux.
On parle de signe de Babinski positif. Il s’agit d’une persistance d’un réflexe primaire du nouveau-né. On pense à un syndrome pyramidal.
Figure 67 : Signe de Babinski (pathologique en extension) |
Figure 68 : Signe de Hoffmann |
On exerce une extension forcée de cheville chez le patient. On observe des contractions rythmiques des muscles soléaires et gastrocnémiens associées à des mouvements brefs de flexion-extension de la cheville.
On parle de clonus en présence de plus de 3 contractions par seconde. On pense à un syndrome pyramidal d’origine myélopathique, de lésions du tronc cérébral ainsi que de déficits corticaux.
Figure 69 : Extension brusque et forcée de la cheville |
L’étape suivante dans l’examen neurologique est l’évaluation de la sensibilité cutanée et de ses modalités épicritique (toucher fin), pallesthésique, proprioceptif, protopathique (toucher grossier), thermique et algique. Le système sensoriel est composé de neurones de premier ordre qui se dirigent depuis leur origine, dermatome, vers un segment de la moelle correspondant au dermatome. Ces neurones vont innerver un second neurone sensoriel.
Pour les modalités épicritique, pallesthésique et proprioceptif, le neurone de premier ordre remonte ipsilatéralement à son entrée dans la moelle épinière au niveau des cordons postérieurs, voie lemniscale. Il innerve au niveau myélencéphalique un second neurone qui décusse. On parle de voie lémniscale. Les signes seront ipsilatéraux et inférieurs par rapport au niveau de la lésion médullaire.
Pour les modalités protopathique, thermique et algique, le neurone de premier ordre innerve un second motoneurone au niveau de la corne postérieure de la moelle ipsilatéralement à son entrée. Le second neurone décusse au même niveau que l’entrée du neurone de premier ordre pour rejoindre les cordons antérolatéraux controlatéraux de la moelle et remonter au niveau encéphalique. On parle de voie spinothalamique. Les signes seront controlatéraux et inférieurs par rapport au niveau de la lésion médullaire.
Diagnostic différentiel d’un déficit pyramidal d’origine corticale :
méningo-encéphalite, accident vasculaire cérébral, hémorragies méningées ou cérébrales, hydrocéphalie, sclérose en plaques, thrombose des sinus caverneux, vasculites, lupus, syndrome de Sjögren, tumeur, leucoencéphalopathie multifocale progressive, abcès cérébral, encéphalomyélite aiguë disséminée post-infectieuse, traumatisme, hypoglycémie, migraine, status post-épilepsie, troubles somatoformes, encéphalopathies de type hépatique / hypoxique / urémique / de Wernicke / hypertensive / à prion / toxique, etc.
Diagnostic différentiel de lésions du tronc cérébral :
Accident vasculaire cérébral, une hémorragie, une tumeur, un traumatisme, etc.
Diagnostic différentiel de myélopathie :
Sclérose en plaques, sclérose latérale amyotrophique, neuro-myélite optique, encéphalomyélite aiguë disséminée post-infectieuse, vasculites, lupus, behçet, sarcoïdose, ischémie, sténose canalaire ou discopathies, intoxication, iatrogène par saignement compressif ou radiothérapie, traumatisme, tumeur, malformations vasculaires, infections, spondylodiscites par staphylocoque et abcès, déficit en B9 / B12 / cuivre, leucodystrophies, etc.
Pour les étiologies infectieuses on retient principalement : le zona, la varicelle, la tuberculose, la syphilis, le VIH, la borréliose, des entérovirus, la poliomyélite, etc.
En plus du cordon postérieur et de la voie spinothalamique, l’information sensorielle est également transmise au cervelet par les voies spinocérébelleuses.
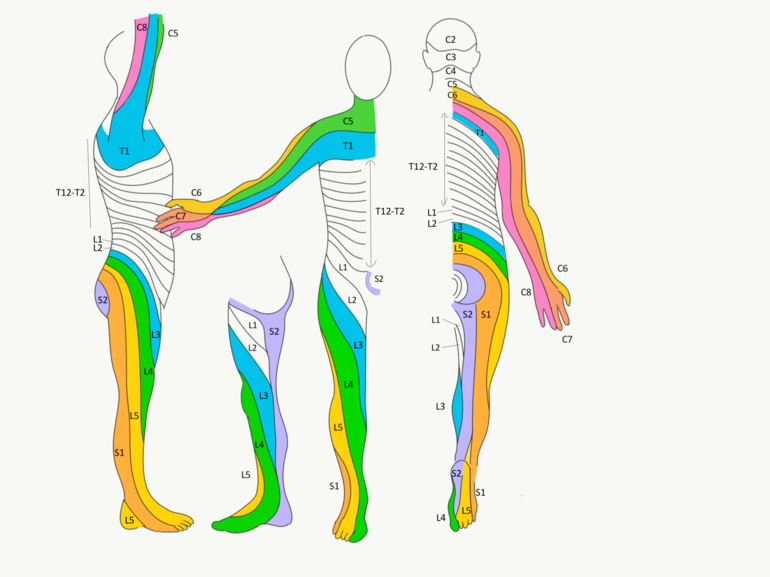
On effectue un examen des différentes modalités de la sensibilité. Il n’y a pas de consensus sur la manière de réaliser l’examen de la sensibilité. On examine symétriquement et rigoureusement les membres supérieurs et inférieurs en proximal et distal, le tronc et selon le contexte les dermatomes S2-S5. On remontera proximalement en cas de déficit pour voir si l’atteinte y est également présente.
Figure 70 : Dermatomes |
On débute par un examen de la sensibilité protopathique. On demande au patient de fermer les yeux. On effleure les zones de peau correspondant aux différents dermatomes. Un dermatome correspond à une innervation segmentaire de la moelle. On demande au patient si la sensibilité est préservée ou pas et s’il y a une asymétrie.
Concernant la sensibilité protopathique, épicritique, thermique et algique, il est important de tester différents dermatomes adjacents pour discriminer une lésion des racines ou d’un segment de la moelle d’une atteinte d’un nerf respectant une combinaison spécifique de dermatomes. On décrira pour ces modalités les troubles sensitifs selon les dermatomes déficitaires. On définira également si seulement une région ou l’ensemble du dermatome est atteint.
On suspecte un syndrome de la queue-de-cheval ou du cône terminal, on teste les dermatomes S2-S5. On met en évidence un déficit. On réalise le cas échéant un toucher rectal à la recherche d’une atteinte motrice. On demande au patient de serrer les fesses afin d’examiner le tonus du sphincter externe.
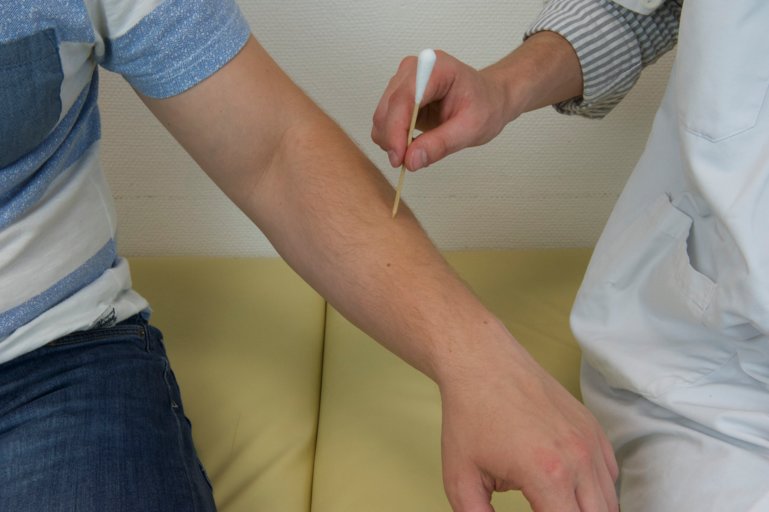
On poursuit par un examen de la sensibilité épicritique. On réalise un toucher-piquer. Le patient ferme les yeux. On touche aléatoirement sa peau avec une pointe, piquer ou une extrémité arrondie, toucher. On demande au patient d’indiquer la modalité employée. Afin de débuter l’examen, montrer au patient ce que représente le toucher et le piquer.
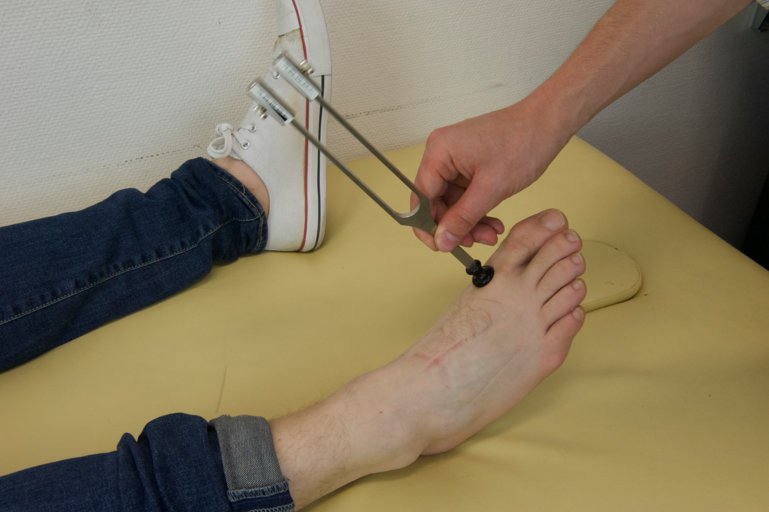
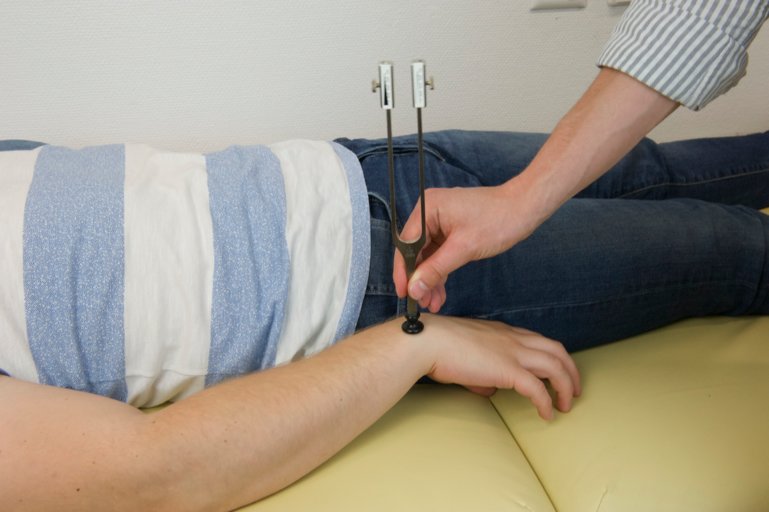
On effectue ensuite un examen du sens vibratoire à l’aide d’un diapason spécifique. On fait vibrer le diapason en le pinçant et on le place sur des protubérances osseuses distales, couramment sur le processus styloïde de l’ulna au membre supérieur et au niveau de la tête du premier métatarse ou de la malléole interne au membre inférieur. On demande au patient de nous indiquer lorsqu’il ne ressent pas ou plus de vibration. Le diapason médical comprend des curseurs sur lesquels figure une graduation allant jusqu'à 8. On regarde le chiffre net sur le diapason lorsque le patient ne ressent plus la vibration pour grader la sensibilité. On effectue l’examen au membre supérieur et inférieur symétriquement.
Figure 71 : Examen de la pallesthésie de la tête du premier métatarsien |
Figure 72 : Examen de la pallesthésie sur le processus styloïde de l'ulna |
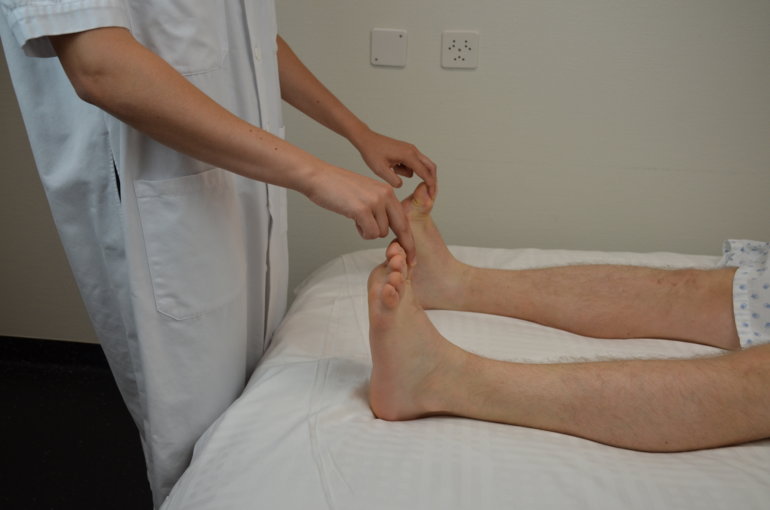
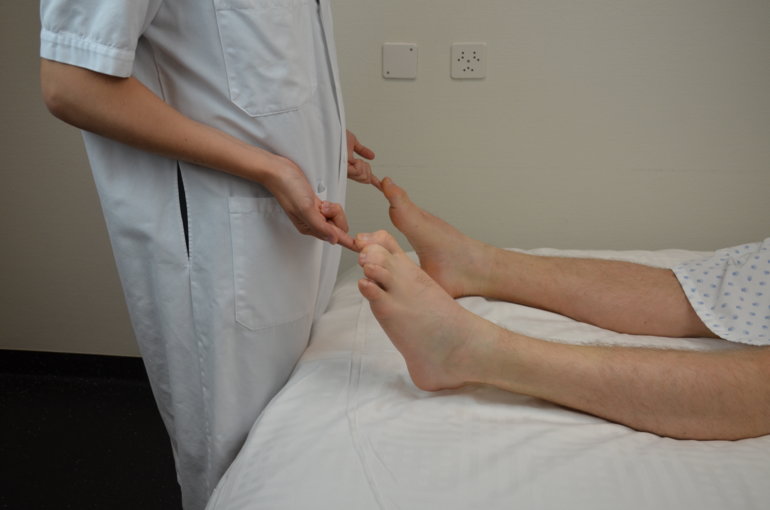
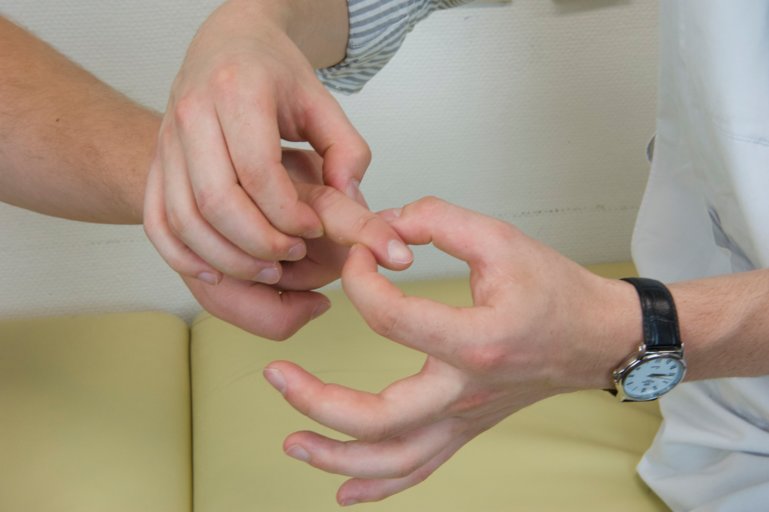
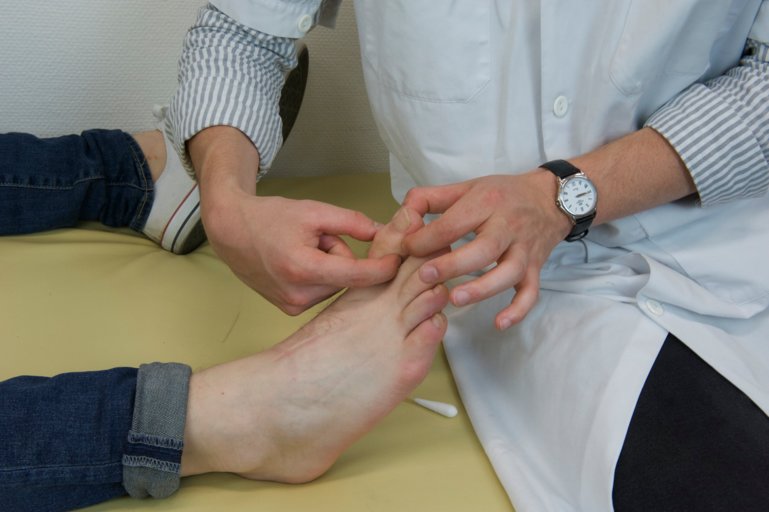
On poursuit par une évaluation de la proprioception. On demande au patient de fermer les yeux. On saisit un doigt ou un orteil et aléatoirement on l’abaisse ou on le monte. On demande au patient de nous indiquer si le mouvement imprimé est vers le haut ou le bas. Il est important de tenir le membre ou la partie du membre testé latéralement afin que le patient ne puisse pas déduire le sens à partir de la pression appliquée pour mettre le membre en mouvement.
Figure 73 : Proprioception de l'index |
Figure 74 : Proprioception de l'hallux |
On termine par un examen de la sensibilité thermique. On demande au patient de fermer les yeux. On dépose un Erlenmeyer aléatoirement soit rempli de liquide chaud soit de liquide froid sur zones de peau correspondant aux différents dermatomes. On demande au patient s’il ressent la variation de chaleur et s’il s’agit de chaud ou de froid.
Figure 75 : Examen de la sensibilité fine (piquer) |
Figure 76 : Examen de la sensibilité fine (toucher) |
- On observe un hémisyndrome sensitif faciobrachiocrural. On pense à une lésion corticale dans le territoire sylvien controlatéral au déficit ou une lésion du tronc supranucléaire controlatérale également.
- On observe un syndrome alterne sensitif avec déficit facial ipsilatéral à la lésion et brachiocrural controlatéral. On pense à une lésion du tronc.
- On observe un hémisyndrome sensitif brachiocrural avec des signes centraux surajoutés. On pense à une lésion corticale dans le territoire sylvien controlatérale au déficit ou à une atteinte multiétagée de la moelle.
- On observe un déficit sensitif bilatéral brachiocrural avec des signes centraux surajoutés. On pense à une lésion corticale de multiples régions ou périventriculaire. On pense également à une lésion complète de moelle et de l’hémi-moelle, Brown-Séquard, avec perte caractéristique de sensibilité épicritique ipsilatérale à la lésion et protopathique controlatérale à la lésion.
- On observe un déficit sensitif unilatéral isolé avec des signes centraux. On pense à une atteinte corticale dans le territoire de l’artère cérébrale antérieur ou de la moelle.
- On observe un déficit sensitif restreint à certaines modalités avec des signes centraux surajoutés. On pense à une lésion de la moelle. Les atteintes de la moelle sont de type centro-médullaire, spinale antérieure, cordonale postérieure, combinée cordonale postérieure et latérale, l’hémi-moelle dite de Brown-Séquard et de type myélopathie complète.
- On observe un déficit sensitif isolé respectant un dermatome avec des signes périphériques surajoutés. On suspecte une lésion radiculaire.
- On observe un déficit sensitif isolé respectant une combinaison spécifique à un nerf de dermatomes avec des signes périphériques surajoutés. On pense à une neuropathie focale. On pense en premier lieu à une atteinte mécanique.
- On observe de multiples déficits sensitifs symétriques avec des signes périphériques surajoutés. On pense à une polyneuropathie. Le déficit est majoré en distalité, longueur-dépendance, on pense à des causes métaboliques. Le déficit est proximal et distal, non longueur-dépendant, on pense à des à des causes inflammatoires.
- On met en évidence un déficit sensitivomoteur symétrique prédominant aux membres inférieurs avec progression de distal à proximal et aréflexie. On pense à un syndrome de Guillain-Barré
- On observe de multiples déficits sensitifs asymétriques avec des signes périphériques surajoutés. On pense à une mononeuropathie multiple avec des causes principalement ischémiques et infectieuses.
- On observe de multiples déficits sensitifs asymétriques avec des signes mixtes périphériques et centraux, un syndrome pseudobulbaire. On pense à une sclérose latérale amyotrophique.
- On observe une faiblesse musculaire fluctuante avec fatigabilité prédominant proximalement avec ptose et strabisme. On pense à une myasthénie grave, un syndrome de Lambert-Eaton, une intoxication, un syndrome de Miller-Fisher, un botulisme, etc.